Евзиков Г.Ю., Шашкова Е.В., Баранова О.В.
Диагностика и хирургическое лечение пилоцитарных астроцитом спинного мозга.
*Клиника нервных болезней им. А.Я. Кожевникова Московской медицинской академии им. И. М. Сеченова.
На основании биологических свойств астроцитарных глиом эта группа опухолей может быть разделена на диффузно растущие и узловые. Предполагается, что диффузные опухоли имеют инфильтративный характер роста, а узловые имеют четкую микро- и макроскопическую границу с мозгом и не содержат в своей паренхиме элементов нормально функционирующей мозговой ткани. К числу узловых опухолей относятся пилоцитарная (пилоидная) астроцитома, плеоморфная ксантоастроцитома, субэпендимарная гигантоклеточная астроцитома. Наиболее частой формой является пилоцитарная астроцитома. Эта опухоль встречается преимущественно в детском и юношеском возрасте. Образования могут располагаться в мозжечке, хиазме и зрительных нервах, стволе мозга и спинном мозге. По патоморфологической классификации ВОЗ 2000г. пилоцитарные опухоли относятся к образованиям I степени злокачественности (grade I). Образования высокой степени злокачественности среди пилоцитарных астроцитом встречаются только в 5% наблюдений (1,2).
Спинальные астроцитомы являются второй по частоте встречаемости интрамедуллярной опухолью у взрослых и составляют около 30% опухолей этой локализации (7). Хирургическая тактика в отношении спинальных астроцитом до настоящего момента четко не определена. Часть хирургов считает, что в отношении этих опухолей целесообразно использовать
тактику, принятую по отношению к эпендимомам – стремиться к максимально доступному радикализму (3,6). Часть хирургов считает, что степень радикализма операций не определяет прогноз продолжительности жизни и нет необходимости стремиться к максимально широкому удалению, если диагноз – астроцитарная глиома подтвержден гистологически (4,5).
При анализе результатов операций спинальные астроцитомы, как правило, подразделяются на две группы: опухоли высокой и низкой степени злокачественности. Особенности роста астроцитом различных гистологических типов (узловые, диффузные) не учитываются. Однако, принимая во внимание биологические особенности пилоцитарных астроцитом, эту группу опухолей необходимо отделять от диффузных астроцитарных глиом спинного мозга и рассматривать как объект возможного тотального удаления. Учитывая низкую степень злокачественности подавляющего большинства этих образований (grade I), они не требуют применения комбинированных методов лечения. Прогноз продолжительности жизни пациента и качество жизни определяются в данной группе больных в первую очередь результатом оперативного лечения. В связи с вышеизложенным изучение особенностей диагностики и разработка хирургической тактики по отношению к пилоцитарным
астроцитомам спинного мозга представляется важной задачей. Материал и методы.
Проведен анализ особенностей диагностики и хирургической тактики в группе из 9 пациентов с пилоцитарными астроцитомами спинного мозга, оперированных в нейрохирургическом отделении клиники нервных болезней Московской медицинской академии им. И.М. Сеченова в период с 1996 по 2005г. В анализируемой группе: мужчин -5. женщин – 4. Средний возраст пациентов – 31год (4 из 9 — моложе 20 лет). В неврологическом статусе: двигательные и чувствительные расстройства различной степени выраженности отмечались у всех больных, расстройства функции тазовых органов у 4 пациентов. Функциональное состояние перед операцией по
шкале Мс-Соrmick было следующим : 2-ой степени тяжести – 2 больных, 3- й степени – 5 больных, 4-ой степени -2 больных. Предоперационное обследование включало в себя МРТ – исследование с внутривенным контрастированием. Опухоли располагались в шейном отделе спинного мозга в 4 случаях, в грудном отделе – в 5 случаях. У всех пациентов проводилось удаление опухоли различной степени радикальности. Контрольное МРТ – исследование после вмешательств выполнялось в течение первых 3 суток с момента операции. Функциональный статус после вмешательства оценивался на момент выписки – через 3-4 недели после проведения операций.
Результаты и их обсуждение.
МРТ-диагностика.
МР — семиотика пилоцитарных астроцитом не позволяет описать типичную картину этих опухолей. Они, как и прочие астроцитарные глиомы, имеют изо- или гипоинтенсивный МР – сигнал в Т1 – взвешенном изображении и гиперинтенсивный сигнал в Т2 – взвешенном изображении (7). Однако, эти изменения не являются специфичными. При контрастировании также не возникает изменений, которые можно считать характерными для этой опухоли. В нашей серии наблюдений в одном случае протяженная опухоль бульбоспинального расположения, поражавшая шейный отдел спинного мозга на всем протяжении, не накапливала контраст (рис.1). В остальных случаях отмечалось накопление контрастного вещества в образованиях, но оно имело различную интенсивностью и гомогенностью. В 2-х наблюдениях характер накопления контраста не позволял судить о наличии четкой границы между опухолью и мозгом. В остальных 6 случаях создавалось впечатление о наличии границы между мозгом и тканью образования. Из этих пациентов в 2-х наблюдениях в солидных структурах опухоли достигалось интенсивеное, гомогенное накопление, более характерное для образований с насыщенной сосудистой сетью (гемангиобластомы) (рис.2 ).
Форма опухолей, накапливавших контрастное вещество и имевших границу с мозгом, также была различна. Образования могли иметь неправильную округлую форму (рис.2) или вытянутую эллипсовидную, более характерную для эпендимом (рис.3.).
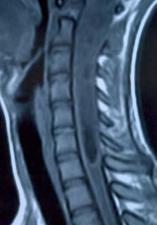
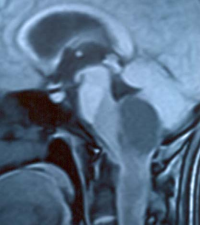
Рис. 1(а,б) .
МР – томограмма краниовертебрального перехода (а) и шейного отдела позвоночника и спинного мозга (б) в сагиттальной плоскости. Т-1 взвешенное изображение с контрастированием. Выявляется интрамедуллярная опухоль, распространяющаяся от уровня краниовертебрального перехода до нижней границы С5 позвонка. Выше и ниже опухоли располагаются кисты. Учитывая отсутствие накопления контраста в солидных структурах образования определить характер кист (стрингомиелия + сирингобульбия?, опухолевые?) невозможно.
Рис.2 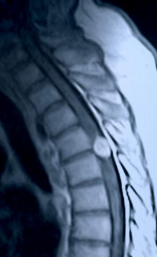
МР – томограмма грудного отдела позвоночника и
спинного мозга в сагиттальной плоскости. Т-1
взвешенное изображение с контрастированием.
Выявляется интра-экстрамедуллярная опухоль
округлой формы, расположенная на уровне D4 – D5
позвонков. Образование интенсивно и равномерно
накапливает контраст.
Кистозные изменения были обнаружены в 7 случаях. Учитывая отсутствие или неоднородность накопления контраста в ряде наблюдений было сложно провести дифференцировку между опухолевыми и сирингомиелическими кистами (рис.1).
Таким образом, анализ МРТ- картины не позволяет выделить специфических изменений, характерных для пилоцитарных астроцитом. МРТ изменения полиморфны. Эти опухоли могут в ряде случаев иметь картину близкую к диффузным (фибриллярным, протоплазматическим) астроцитомам (рис.1), в других наблюдениях их необходимо дифференцировать с эпендимомами (рис.3), или даже гемангиобластомами (рис.2).
Рис.3. 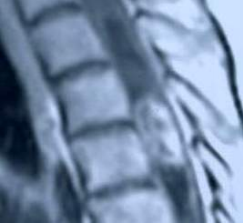
МР – томограмма грудного отдела
позвоночника и спинного мозга в
сагиттальной плоскости. Т-1 взвешенное
изображение с контрастированием.
Выявляется неправильной эллипсовидной
формы интрамедуллярная опухоль,
расположенная на уровне D5-D6
позвонков. Образование интенсивно
неравномерно накапливает контраст. Выше
и ниже образования расположены
сирингомиелические кисты.
Макроскопическая картина.
В группе оперированных нами больных среди всех астроцитарных глиом пилоцитарные астроцитомы составили 22,5%. Макроскопическая картина пилоцитарных спинальных астроцитом полиморфна. В типичных случаях опухоли представляли собой образование серого цвета и мягкой
консистенции. Однако, в одном случае опухоль имела желто-серый цвет и плотно-эластическую консистенцию. Граница между опухолью и мозгом также выглядела разнообразно. Даже в пределах одного образования мы отмечали наличие участков с четко выраженной границей и без нее.
Макроскопически пилоцитарная астроцитома в большинстве наблюдений заметно отличалась от диффузных астроцитарных глиом низкой степени злокачественности. Диффузно растущие опухоли имели желтоватый, местами серый цвет и неоднородную консистенцию. Граница между мозгом и опухолью определялась слабо или отсутствовала.
В отличие от диффузно растущих опухолей низкой степени злокачественности пилоидные астроцитомы могут вырастать из спинного мозга и формировать опухолевые узлы над его поверхностью. В 1 наблюдении нами была обнаружена опухоли интра-экстрамедуллярного расположения. Опухоль выходила на поверхность мозга и формировали экстрамедуллярную часть образования в зоне вхождения задних корешков.
Все оперированные нами опухоли относились к глиомам низкой степени злокачественности (grade I).
Таким образом, макроскопически пилоцитарные астроцитомы являются полиморфной группой, сочетающей макроскопические признаки типичные для узловых и диффузно растущих образований.
Оперативное лечение.
Степень радикальности удаления пилоцитарных астроцитом спинного мозга, как и всех остальных интрамедуллярных опухолей, определяется, в первую очередь, характером границы между опухолью и мозговой тканью. В нашей серии пилоцитарных астроцитомы были удалены в 4 случаях тотально, в 2 случаях субтотально. Это были образования, имевшие четкую границу с мозговой тканью. Сохранение отдельных фрагментов опухоли при субтотальном удалении было связано с техническими трудностями отделения последних от истонченных стенок мозга при их плотном спаивании. В 3 наблюдениях граница между мозгом и опухолью была
выражена нечетко, что позволило провести только парциальное удаление образований. В 8 наблюдениях для удаления опухолей использовалась задняя срединная миелотомия. В 1 наблюдении, при прорастании опухоли на поверхность в проекции зоны вхождения задних корешков и интра —
экстрамедуллярном расположении образования, произведена миелотомия в проекции выхода опухоли на поверхность мозга.
Степень радикализма операций при пилоцитарных астроцитомах (6 из 9 случаев – тотальное или субтотальное удаление) близка к аналогичному показателю при эпендимомах (46 тотальных и субтотальных удалений из 66) в нашей серии наблюдений. Уровень радикализма при пилоцитарных астроцитомах разительно отличается от уровня радикальности вмешательств при диффузно растущих астроцитомах. По нашим данным из 31 больного с диффузными астроцитомами субтотальное удаление удалось выполнить только в 1 наблюдении, парциальное – в 14 наблюдениях.
Результаты операций.
Нарастание неврологической симптоматики в первые сутки после проведенной операции отмечалось у 5 больных. В 3 случаях симптоматика регрессировала в течение первой недели после вмешательства. На момент выписки пациентов из стационара по истечении 3 – 4 недель после операции при комплексной оценке динамики неврологических изменений улучшение состояния отмечено у 4 больных (хороший результат вмешательства), без динамики в сравнении с предоперационным состоянием – 3 больных (удовлетворительный результат), ухудшение – 2 больных (неудовлетворительный результат).
Наиболее частым и стойким послеоперационным неврологическим расстройством являлось нарастание расстройства глубокой чувствительности. Улучшение состояния в этой группе больных происходило на фоне регресса степени выраженности чувствительных расстройств и постепенной адаптации больных к самостоятельной ходьбе на фоне сенситивной атаксии.
Функциональное состояние перед выпиской из стационара по шкале Мс Соrmick было следующим : 2-ой степени тяжести – 3 больных, 3-й степени – 5 больных, 4-ой степени -1. Большинство больных, независимо от динамики неврологических нарушений остались в пределах дооперационного функционального статуса.
Исходы операций при пилоцитарных астроцитомах (хороший и удовлетворительный результат у 7 из 9 больных) сравнимы с аналогичным показателям при эпендимомах. В нашей серии наблюдений у 52 из 66 пациентов (79%), оперированных по поводу эпендимом, на момент выписки отмечены хорошие и удовлетворительные результаты.
Сравнение функциональных результатов операций при диффузных и пилоцитарных астроцитомах, даже в раннем послеоперационном периоде, представляется малоинформативным. Это связано с тем, что в нашей группе наблюдений при диффузных опухолях в 30 из 31 случая проводились
парциальные удаления или декомпрессии в сочетании с биопсией. Заключение.
Пилоцитарные астроцитомы составляют свыше 20% спинальных астроцитарных глиом и встречаются преимущественно у лиц молодого возраста. Они являются морфологически полиморфной группой опухолей. При МРТ – исследовании картина многообразна и не выявляет признаков, характерных только для опухолей этого вида. По данным МРТ невозможно провести четкую дифференциальную диагностику между пилоцитарными астроцитомами и диффузными астроцитомами, а также между пилоцитарными астроцитомами и эпендимомами.
Несмотря на различия макроскопической картины при пилоцитарных астроцитомах спинного мозга, большинство из них имеет четкую границу с окружающей мозговой тканью, что отличает их от диффузных астроцитом. Наличие хорошо определяемой зоны диссекции позволяет в большинстве случаев (в 6 из 9 наблюдений в нашей серии) провести тотальное или субтотальное удаление опухоли.
Результаты вмешательств при пилоцитарных астроцитомах (хороший и удовлетворительный результат у 7 из 9 пациентов) близки к аналогичным показателям при эпендимомах.
Степень радикальности удаления опухоли и функциональное состояние больного после операции являются главными факторами, определяющими прогноз дальнейшей жизни, так как, учитывая низкую степень злокачественности большинства пилоцитарных астроцитом, комбинированные методы лечения по отношению к ним не применимы.
Список литературы
1.Д.Е. Мацко, А.Г. Коршунов.
Атлас опухолей центральной нервной системы.
Санкт –Петербург 1998; С.23 – 37.
2. А.Н. Коновалов, А.А. Потапов, В.А. Лошаков и соавт.
Стандарты, рекомендации и опции в лечении глиальных опухолей головного мозга у взрослых. Москва 2005; С1.
3.Epstein F.J., Farmer J.P., Freed D.
Adult intramedullary astrocytomas of the spinal cord.
J. Neurosurg 1992; 77:355-359.
4.Houten JK, Cooper PR.
Spinal cord astrocytomas: presentation, management and outcome. J Neurooncol. 2000; May; 47(3): 219-24.
5.Jyothirmayi R, Madhavan J, Nair MK, Rajan B.
Conservative surgery and radiotherapy in the treatment of spinal cord astrocytoma. J. Neurooncol. 1997; Jul; 33(3): 205-11.
6.Kim MS, Chung CK, Choe G, Kim IH, Kim HJ.
Intramedullary spinal cord astrocytoma in adults: postoperative outcome. J .Neurooncol. 2001; Mar; 52(1): 85-94
7.Koeller KK, Rosenblum S, Morisson A.
Neoplasms of the spinal cord and filum terminale : radiologic – pathologic correlation.
Radiographics 2000; 20: 1721-1749.

Для отправки комментария необходимо войти на сайт.