1
Евзиков Г.Ю.1, Горбачева Ю.В.2, Шашкова Е.В.1, Бублиевский Д.В.1, Львов И.С.1
Спинальная менингеальная меланоцитома. Клиническое наблюдение и обзор литературы.
1Клиника нервных болезней Московской медицинской академии им. И.М. Сеченова; 2Межклиническая лаборатория молекулярных методов диагностики Московской медицинской академии им. И.М. Сеченова.
К числу пигментных опухолей ЦНС относятся первичная и метастатическая меланома, меланоцитома, меланоцитарная шваннома и диффузный меланоз мозговых оболочек. В редких случаях меланинсодержащие опухоли могут исходить из ткани шишковидной железы. Основная масса меланинсодержащих опухолей ЦНС представлена метастатическими меланомами, которые достаточно часто встречаются в клинической практике и хорошо известны большинству нейрохирургов. Частота метастатического поражения мозга при кожных меланомах составляет по клиническим данным около 40% наблюдений, а по данным посмертного морфологического исследования мозга может доходить до 90%. Метастазы меланомы составляют 10-15% от общего количества мозговых метастазов и в большинстве случаев располагаются интрацеребрально. Метастазы, как правило, выявляются после обнаружения первичной меланомы, их диагностика не представляет трудностей. Первичные меланинсодержащие опухоли ЦНС встречаются значительно реже и их диагностика очень проблематична. К числу первичных меланинсодержащих опухолей относятся первичная меланома, меланоцитома, меланоцитарная шваннома и диффузный меланоз мозговых оболочек.
*Россия,119021,Москва, ул. Россолимо 11.
2
По гистологической классификации все эти образования, за исключением меланоцитарной шванномы, относятся к классу опухолей мозговых оболочек и составляют в нем отдельную подгруппу – первичное меланоцитарное поражение оболочек мозга. Опухоли данной группы вследствие их эктодермального происхождения растут из меланоцитов, которые в норме встречаются в мозговых оболочках. В отличие от метастатической и первичной меланомы, меланоцитомы (менингеальные меланоцитомы), меланоцитарные шванномы и менингеальный меланоз не являются злокачественными поражениями. Распространенный менингеальный меланоз более характерен для пациентов детского возраста и часто сочетается с наличием распространенных пигментных пятен на коже. Это сочетание описывается как нейрокожный меланоз.
Менингеальная меланоцитома – наиболее доброкачественное новообразование в этой группе. Некоторые исследователи называют её «менингеальный невус». Впервые термин «менингеальная меланоцитома» был предложен Limas и Tio в 1972 году. Субстратом для роста опухоли могут являться меланоциты, расположенные как в твердой, так и в мягкой мозговой оболочке. Наиболее частая локализация менингеальных меланоцитом – оболочки основания головного мозга и шейного отдела спинного мозга. Гораздо реже опухоли обнаруживаются в грудном или поясничном отделах позвоночного канала. Предпочтительная локализация спинальных менингеальных меланоцитом — зона входа задних корешков. [2, 3, 5].
Клиническая картина этих опухолей неспецифична и складывается из симптоматики компрессии головного или спинного мозга и его корешков на уровне расположения опухоли.
Дооперационная диагностика менингеальной меланоцитомы трудна. Эти образования сложно дифференцировать с более частыми в клинической практике опухолями. Инструментальные методы исследования малоспецифичны. При проведении МРТ, в Т1-взвешенном режиме опухоль, как правило, имеет изоинтенсиный по отношению к мозгу МР-сигнал, в
3
некоторых случаях отмечается сигнал повышенной интенсивности. В Т2 режиме сигнал гипоинтенсивный. Различия МР сигнала обусловлены, по видимому, разным уровнем содержания меланина в опухолях. При внутривенном контрастировании отмечается гомогенное повышение интенсивности сигнала. В связи с отстутствием специфики клинической и визуализационной картины меланоцитомы головного мозга, расположенные в проекции основания черепа часто первично диагностируются как обычные менингиомы. Спинальные меланоцитомы могут расцениваваться как менингиомы, невриномы или эпендимомы.
Макроскопически менингеальная меланоцитома — опухоль черного или темно-коричневого цвета, как правило, мягкой консистенции. Обращает на себя внимание возможное наличие пигментных пятен на твердой, арахноидальной и мягкой оболочках спинного мозга с умеренным утолщением ТМО. Опухоль может быть плотно спаяна с ТМО или мягкой мозговой оболочкой на поверхности мозга.[3, 6]
Окончательная установка диагноза менингеальной меланоцитомы базируется только на данных гистологического и иммуногистохимического исследования.
Микроскопически выявляются, как правило, клетки веретенообразной формы, различной степени пигментации. В большинстве случаев в клетках выявляются премеланосомы или зрелые меланосомы. Значительный плеоморфизм меланосом в клетках новообразования является характерным признаком злокачественной меланомы, что служит одним из критерием дифференциальной диагностики меланомы и менингеальной мелацитомы. Для меланоцитом характерно отсутствие ядерного атипизма, пролиферации эндотелия, кровоизлияний в ткань опухоли, наличие единичных митозов или их полное отсутствие. Совокупность вышеперечисленных признаков позволяют говорить о доброкачественности меланоцитом [2,3,5].
Иммуногистохимически для диагностики менингеальной меланоцитомы используются тест на присутствие S-100 протеина и реакция с
4
эпителиальным мембранным антигеном. Положительная реакция с S-100 белком наиболее характерна для менингиом, меланом, шванном и различных нейроэктодермальных новообразований. Иммунореактивность к эпителиальному мембранному антигену характерна для менингиом, эпендимом и ряда нейроэктодермальных опухолей. У меланотических новообразований реакция к эпителиальному мембранному антигену отрицательная. Таким образом, характерными иммуногистохимическими особенностями менингеальной меланоцитомы являются положительная реакция к S-100 протеину и отсутствие иммунореактивности с эпителиальным мембранным антигеном. [3, 5]. В 2-х работах определялась иммунореактивность с виментином. Иммунореактивность к виментину не играет ключевой роли в дифференциальной диагностике меланоцитомы и лишь свидетельствует о наличии цитоскелета в клетках объемного образования. Главными морфологическими критериями в дифференциальной диагностике менингеальной меланоцитомы и меланоцитарной шванномы являются обязательное наличие выраженной базальной пластинки у шванномы при электронной микроскопии и более интенсивное окрашивание препарата при реакции с антителами к S-100 протеину.[5]
Прогноз в случае спинальной менингеальной меланоцитомы достаточно благоприятный. Опухоль, как правило, доступна тотальному удалению. Учитывая высокую частоту радикальных удалений и отсутствие признаков злокачественности менингеальных меланоцитом, рецидивы после удаления этих образований описываются редко. Из всех встреченных нами в литературе описаний, рецидив спинальной менингеальной меланоцитомы отмечен только в 3 случаях. Рецидивы наблюдались в промежуток от 6 месяцев до 3 лет с момента вмешательства. Продолженный рост опухоли отмечен у 1 больного после операции, которая описывалась, как тотальное удаление и у 2 пациентов после субтотального удаления опухоли. [3, 5, 6]. При выполнении вмешательства необходимо учитывать, что образование может иметь богатую васкуляризацию и активно кровоточить при удалении. Оценка
5
радикальности удаления меланоцитарной опухоли может быть затруднена наличием вкраплений меланина в оболочки за пределами образования и наличием субпиальных кровоизлияний в участках прилежащих к ложу опухоли.
В настоящей статье мы приводим клиническое наблюдение спинальной менингеальной меланоцитомы, расположенной на уровне поясничного утолщения спинного мозга. При анализе литературных данных нам не удалось обнаружить подобных описаний, ранее опубликованных в отечественной литературе.
Пациентка И., 26 лет, поступила в НХО КНБ 19.03.08 с жалобами на слабость и онемение в ногах, затруднение ходьбы. Из анамнеза: с декабря 2007г. – парестезии в ногах в виде покалывания, в январе 2008г. присоединилась слабость сначала в левой, затем в правой ноге, которая постепенно прогрессировала, что привело к нарушению ходьбы.
Наследственность по онкопатологии не отягощена, наличие хронических заболеваний отрицает.
Общее состояние при поступлении относительно удовлетворительное. Кожные покровы с наличием пятен цвета «кофе с молоком» диаметром до 20 см в области левого плечевого сустава, в пояснично-крестцовой области справа.
В неврологическом статусе: Краниальные нервы интактны. Нижний парапарез со снижением силы до 2 баллов с незначительным повышением тонуса по спастическому типу. Сухожильные и периостальные рефлексы с рук оживлены, коленный справа снижен, слева отсутствует; ахилловы оживлены с 2-х сторон. Патологический рефлекс Россолимо с 2-х сторон, клонус обеих стоп. Неустойчивость в позе Ромберга при закрывании глаз, походка паретическая с элементами степпажа с 2-х сторон. Снижение мышечно-суставного чувства в левой стопе.
При МРТ-исследовании выявлена опухоль неправильной сигарообразной формы на уровне D11-L1 позвонков, имеющая изоинтенсивный по отношению
6
к мозгу МР-сигнал в режиме Т1 и слегка гипоинтенсивный в режиме Т2. При внутривенном контрастировании опухоль интенсивно и гомогенно накапливает контрастное вещество. На сагиттальных срезах видно, что образование занимает латеральные отделы позвоночного канала справа. Спинной мозг смещен вентрально и влево (рис. 1).
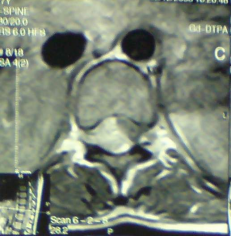

Рис.1
а. МРТ– исследование нижне-грудного-верхне-поясничного отделов позвоночника в сагиттальной плоскости в режиме Т1 после внутривенного контрастирования. Определяется опухоль неправильной сигарообразной формы на уровне D11-L1 позвонков гомогенно интенсивно накапливающая контраст. Сигнал от спинного мозга на уровне опухоли не определяется.
б. Аксиальный срез на уровне D12. Опухоль, расположенная латерально справа, занимает большую часть полости позвоночного канала. Спинной мозг, имеющий более низкий МР-сигнал за счет отсутствия накопления контраста, резко компремирован и смещен вентро-латерально влево.
01.04.08 произведена операция – удаление опухоли. После выполнения ламинэктомии D10-L2 обращала на себя внимание напряженная и истонченная ТМО черно-цианотичного цвета (рис. 2). При вскрытии ТМО в дефект оболочки пролабировала опухолевая ткань черного цвета мягкой консистенции, которая при этом растрескивалась и кровоточила. При удалении опухоли, занимавшей большую часть поперечника позвоночного канала отмечено грубое истончение и деформация спинного мозга, прилежащего к опухолевой ткани спинного мозга, от которого опухоль легко
7
отделялась. Точно определить место исходного роста опухоли затруднительно. Образование не имело матрикса на поверхности ТМО. 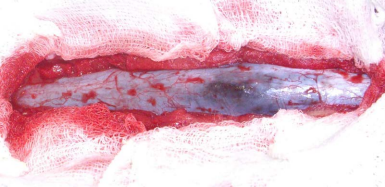 Рис.2. Интраоперационная фотография, произведенная после выполнения ламинэктомии. Хорошо виден участок ТМО черного цвета – просвечивает интрадурально расположенная опухоль.
Рис.2. Интраоперационная фотография, произведенная после выполнения ламинэктомии. Хорошо виден участок ТМО черного цвета – просвечивает интрадурально расположенная опухоль.
Наиболее вероятным местом исходного роста являлась DREZ – зона, где имелись небольшие участки плотно спаянные с мягкой мозговой оболочкой и веществом мозга. После субтотального удаления опухоли, с оставлением мелких фрагментов образования, плотно спаянных со спинным мозгом, отмечено большое количество мелких вкраплений черного цвета в
субарахноидальном пространстве выше и ниже образования. На контрольной МРТ нижне-грудного и поясничного отделов позвоночника через 48 часов после операции патологического накопления контрастного вещества при внутривенном контрастировании не выявляется.
Рис.3. МРТ– исследование нижне-грудного-верхне 
поясничного отделов позвоночника в сагиттальной
плоскости в режиме Т1 после внутривенного
контрастирования. Исследование выполнено через 48
часов после операции. Участков патологического
накопления контрастного вещества на месте расположения
опухоли не обнаруживается.
8
Течение послеоперационного периода гладкое, швы сняты на 14 сутки. Выписана на амбулаторное долечивание через 20 дней после операции. За время динамического наблюдения в послеоперационном периоде отмечено нарастание силы в ногах (на момент выписки парез в ногах — 3,5 – 4 балла), парестезии регрессировали.
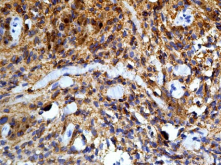
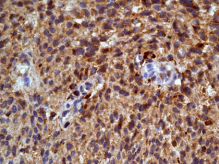
Результаты гистологического исследования от 04.04.08: опухоль представлена крупными веретеновидными клетками, которые формируют пучки и гнездные структуры. Определяются очаговые скопления клеток с гранулами коричневого пигмента в цитоплазме, локализующиеся, в основном, вокруг гнездных структур и сосудов. Ядра без признаков атипизма, митозы отсутствуют. Единичные очаги кровоизлияния (рис. 4 а). Результаты иммуногистохимического исследования: в опухолевой ткани определяется умеренно выраженное гранулярное цитоплазматическое окрашивание с антителами к НМВ45 (рис. 4 б) и диффузное выраженное цитоплазматическое окрашивание с антителами к S-100 (рис. 4 в). При иммуногистохимическом исследовании с антителами к GFAP и эпителиальному мембранному антигену реакция отрицательная.
Данный случай успешного хирургического лечения пациентки с менингеальной меланоцитомой позвоночного канала на уровне грудопоясничного перехода является первым описанием спинальной менингеальной меланоцитомы в России, что подчеркивает исключительную редкость данной патологии. Интерес также представляет сочетании меланоцитомы с нейрокожным меланозом.
9
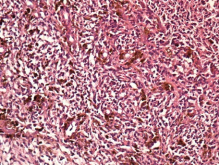 а а |
 б б |
 в в |
Рис. 4 а – клетки опухоли образуют пучки и гнездные структуры, по периферии которых и вокруг сосудов располагаются клетки с гранулами коричневого пигмента в цитоплазме (окраска г-э, х200); б — умеренно выраженное гранулярное цитоплазматическое окрашивание опухолевых клеток
(иммуногистохимическая реакция с антителами к НМВ-45, х400); в — диффузное выраженное цитоплазматическое окрашивание опухолевых клеток (иммуногистохимическая реакция с антителами к S-100, х400). |
10
ЛИТЕРАТУРА
1. Edward J. Czarnecki, Richard Silbergleit, Jorge A. Gutierrez. MR of Spinal Meningeal Melanocytoma / AJNR 1997; 18; 180–182.
2. Limas C., Tio FO. Meningeal melanocytoma (“Melanotic meningeoma”). Its melanocytic origin as revealed by electron microscopy. / Cancer, 1972; 30; 1286-1294.
3. Park S.H., Park H.R., Ko Y. Spinal meningeal melanocytoma. / Journal of Korean Medical Science, 1992; vol. 7, № 4; 364-368.
4. Steiberg JM., Gillespie JJ., MacKayB. Meningeal melanocytoma with invasion of the thoracic spinal cord. Case report. / J. Neurosurg., 1978; 48; 261-268.
5. Uematsu Y., Yukawa S., Yokotte H., Itakura T., Hayashi S., Komai N. Meningeal melanocytoma: magnetic resonance imaging characteristics and pathological features. / J.Neurosurg, 1992; 76; 705-709.
6. Winston K.R., Sotrel A., Schnitt S.J. Meningeal melanocytoma. Case report and review of the clinical and histological features. / J.Neurosurg, 1987; 66; 50-57.

Для отправки комментария необходимо войти на сайт.